
La sindrome femoro-rotulea (PFSF) è uno dei più comuni disordini muscolo-scheletrici che comunemente colpisce giovani atleti (18-35 anni), specialmente donne.
È definita come un dolore anteriore al ginocchio, o anche come un dolore aspecifico peri-patellare con una insorgenza spesso legata ad attività come salire le scale, eseguire squat, mantenere una posizione seduta prolungata o in ginocchio.
Nella letteratura scientifica vi è accordo nel definirla complessivamente come una patologia da “sovraccarico” che determina un aumento il dolore e un aumento della forza compressiva dell’articolazione femoro-rotulea (FR), i quali, generalmente, non sono conseguenti a un trauma o un danno intra-articolare del ginocchio.
Anatomia della femoro-rotulea
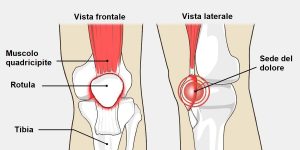
L’articolazione femoro-rotulea è una delle tre articolazioni del ginocchio e si stabilisce tra la faccia posteriore della rotulea e la superficie articolare anteriore del femore.
La rotula è l’osso sesamoide più grande del nostro corpo e svolge tre fondamentali funzioni:
- Anteriorizzazione del tendine quadricipitale, assistendo l’estensione del ginocchio aumentando il braccio di leva del muscolo quadricipite;
- Aumento dell’area di contatto tra il tendine quadricipitale e il femore distribuendo le forze compressive in un’area più ampia;
- Protezione del compartimento estensorio.
Che cosa sento?
Il sintomo caratteristico di questa sindrome è principalmente un dolore diffuso, superficiale, poco localizzato, a forma di “O” o di “U” nel compartimento anteriore del ginocchio, in sede peripatellare.
Il dolore può irradiarsi nel tessuto circostante (verso la tibia, verso il quadricipite e posteriormente), può essere associato a gonfiore e calore dell’articolazione, nelle condizioni più avanzate la sintomatologia è così acuta che impedisce un corretto movimento del ginocchio.
Questa problematica ha un’incidenza elevata specialmente:
- nei runner: 4 – 21%;
- nei militari: 9,1 – 57%;
- negli adolescenti: 5,1 – 14,9%;
Dai dati sopra riportati si può quindi intuire come questa sindrome sia maggiormente legata a una popolazione fisicamente attiva, anche se è presente anche in persone sedentarie.
Possibili fattori incidenti
La genesi della sindrome femoro-rotulea si suppone sia imputabile ad un aumento eccessivo degli stress articolari a livello dell’articolazione patello-femorale, comportando dolore provenienti dai tessuti subcondrali della rotula o del femore.
Questa considerazione accantona il vecchio mito per cui il dolore nella sindrome femoro-rotulea provenga dalla cartilagine articolare, la quale non possedendo vasi sanguigni o terminazioni nervose risulta incapace di generare stimoli nocicettivi, imputando quindi principalmente la problematica a un’anomala distribuzione dei carichi verosimilmente sull’osso subcondrale.
Esistono fattori locali, prossimali e distali che possono essere interessati nella genesi di questa patologia, di seguito ne riportiamo alcuni:
- Debolezza e/o atrofia del Vasto Medio Obliquo (VMO): sono associati a PFPS, anche se la sola riduzione della forza può spiegare solo in parte i cambiamenti cinematici nei soggetti malati;
- Femore: la faccetta laterale del solco trocleare del femore è normalmente più ripida di quella mediale e impedisce un eccessivo spostamento laterale della rotula[7]. Il suo appiattimento implica una perdita, in media, del 55% della stabilità mediale della rotula durante l’arco di movimento (ROM) della femoro-tibiale;
- Valgismo dinamico di ginocchio: si registra un eccessivo aumento dell’angolo Q dinamico e quindi aumentare la forza applicata alla rotula, incrementando gli stress sull’articolazione PF, specialmente lateralmente;
- Adduzione dell’anca: questa potrebbe essere aumentata a causa di una debolezza muscolare dei muscoli abduttori dell’anca o a una rigidità dei muscoli adduttori. Non è un caso, infatti, che persone con una debolezza dei muscoli abduttori dell’anca manifestino, in un’attività come il single leg squat, una inclinazione del tronco omolaterale al lato sintomatico affinché il baricentro si sposti lateralmente al centro di rotazione dell’articolazione dell’anca, riducendo il momento esterno adduttorio, ai quali rispondono gli abduttori dell’anca;
- Pronazionedell’articolazione sotto-astragalica: può aumentare il carico valgizzante a carico del ginocchio, inducendo un’eversione del calcagno, che a sua volta induce un’adduzione dell’astragalo, un “navicular drop (caduta)” dello scafoide con conseguente riduzione dell’arco longitudinale mediale, una rotazione interna di tutto l’arto inferiore e un aumento dello stress valgizzante a livello del ginocchio.
Trattamento
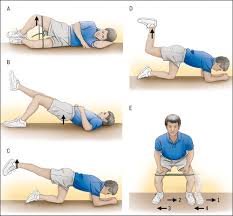
Il trattamento previsto per questa patologia si basa prevalentemente su esercizi, educazione, aderenza al trattamento e gestione dei carichi.
Come abbiamo detto questa sindrome è generalmente dovuta a un aumento del carico non graduale, esponendo il corpo la struttura ad un carico eccessivo, la quale non è in grado di gestire la pressione impressa.
Sarà fondamentale quindi impostare un piano di rinforzo della muscolatura della coscia, del gluteo e del core addominale, come sottolineato dalla letteratura scientifica che ha riportato un miglioramento della sintomatologia e della funzionalità dell’arto inferiore più a lungo termine.
La gestione del carico progressivo risulta di fondamentale importanza, in quanto capace di ridurre l’elevata dolorabilità e di modificare i processi di elaborazione del dolore a livello centrale, i quali potrebbero esporre il paziente a sviluppare kinesiofobia.
Conclusioni
La sindrome femoro-rotulea (PFPS) è una condizione che si instaura a seguito di un aumento repentino dei carichi, senza che il corpo sia pronto ed in grado di gestirlo.
Non è una condizione autolimitante, il che vuol dire che purtroppo non passa da sola con il riposo.
Infatti più del 50% dei pazienti, che non eseguono un trattamento fisioterapico, hanno outcome sfavorevoli anche a distanza di 5-20 anni.
Negli adolescenti il 78% di essi riporta sintomi persistenti per lungo tempo.
Risulta, quindi, fondamentale un corretto percorso fisioterapico, che preveda un impegno attivo del paziente attraverso esercizi di rinforzo e di esposizione graduale al carico locale e generale.
La durata del trattamento dovrebbe essere almeno di 6 mesi (con visite via via sempre più distanti tra loro nel tempo), in quanto per un aumento forza si ha bisogno di un tempo di 4-8 settimane per poter vedere un risultato.
Bibliografia:
- Wilk, K.E. and M.M. Reinold, Principles of Patellofemoral Rehabilitation. Sports Medicine and Arthroscopy Review.
- Cowan, S.M., et al., Delayed onset of electromyographic activity of vastus medialis obliquus relative to vastus lateralis in subjects with patellofemoral pain syndrome. Arch Phys Med Rehabil, 2001.
- Waryasz, G.R. and A.Y. McDermott, Patellofemoral pain syndrome (PFPS): a systematic review of anatomy and potential risk factors. Dyn Med, 2008. 7: p. 9.
- Besier, T.F., et al., The Role of Cartilage Stress in Patellofemoral Pain. Med Sci Sports Exerc, 2015.
- Souza, R.B. and C.M. Powers, Differences in hip kinematics, muscle strength, and muscle activation between subjects with and without patellofemoral pain. J Orthop Sports Phys Ther, 2009.