
L’artroplastica totale dell’anca, o protesi totale d’anca (PTA), è un intervento chirurgico che consiste nella sostituzione, con materiali biocompatibili, delle parti superiori del femore (quali collo e testa) e della porzione dell’acetabolo, struttura entro cui alloggia la testa del femore.
L’obiettivo principale di questo intervento chirurgico è quello di migliorare la qualità di vita dei pazienti, eliminando il dolore, recuperando la massima mobilità articolare possibile e preservando la stabilità dell’anca.
Esistono approcci chirurgici differenti, i più comunemente usati prevedono l’approccio diretto anteriore, diretto laterale e posteriore.
Come in qualsiasi intervento chirurgico possono presentarsi diverse complicazioni postoperatorie, alcune più gravi e altre minori, che possono manifestarsi anche anni dopo l’intervento.
Lussazione dell’anca, insufficienza dei muscoli abduttori, fratture e lesione dei nervi sono alcune delle complicanze dell’intervento di protesi d’anca, anche se il loro rischio relativo varia secondo l’approccio utilizzato.
Pertanto, nell’artroplastica totale d’anca, la valutazione medica preoperatoria e la preparazione dei pazienti sono essenziali.
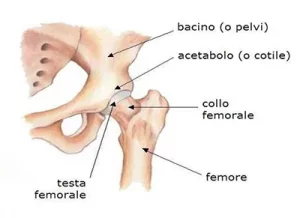
Come si arriva a dover far una protesi d’anca?
L’intervento di protesi d’anca è consigliato sulla base di diversi fattori e la decisione dovrebbe essere presa in seguito ad un percorso fisioterapico che non ha permesso di attenuare o eliminare il dolore.
Secondo alcuni studi, la coxartrosi avanzata non sempre è il risultato di incongruenze articolari che danneggiano e assottigliano la cartilagine articolare, ma spesso deriva anche da danni e da traumatismi singoli e ripetuti nel tempo.
Quando il dolore diventa troppo intenso, la deambulazione e i vari movimenti dell’anca diventano più difficili, l’autonomia nelle attività della vita quotidiana (ADL) e la qualità di vita si riducono notevolmente allora si può pensare di procedere ad un intervento di PTA.
Diagnosi differenziale
L’intervento di artroprotesi all’anca è indicato in caso di traumatismi e fratture, osteonecrosi, displasie, infezioni ecc…, o quando la qualità di vita si riduce notevolmente: il dolore diventa insopportabile, la deambulazione risulta difficoltosa e spesso richiede l’utilizzo di ausili, i movimenti dell’anca sono ridotti e quindi anche i più semplici gesti diventano difficili.
In cosa consiste il trattamento riabilitativo post-operatorio?
Bisogna innanzitutto ricordare e sottolineare che lo stato di salute preoperatorio del paziente (forza muscolare e capacità di compiere ADL in primis) è un fattore fondamentale associato ad un miglior esito postoperatorio.
È altresì noto che i pazienti possono continuare ad avere deficit funzionali (forza muscolare compromessa, stabilità posturale, velocità del passo) fino a due anni dopo l’intervento.
Il percorso riabilitativo diventa quindi fondamentale, sia in fase preoperatoria che postoperatoria, per ridurre l’intensità del dolore e la disabilità: è opportuno impostare sempre un programma riabilitativo personalizzato e adattato in quanto possiamo trovarci di fronte ad esigenze e pazienti diversi, con obiettivi totalmente differenti a seconda dei soggetti che sono sottoposti all’intervento.
Prima di cominciare l’intervento fisioterapico è bene accennare ad alcuni accorgimenti utili da adottare subito dopo l’operazione:
- è consigliato tenere l’arto in posizione elevata con l’ausilio di un cuscino, 3 o 4 volte al giorno per almeno 30 minuti per ridurre il gonfiore e per gestire il dolore, in aggiunta al trattamento farmacologico somministrato al momento della dimissione.
- risulta, inoltre, utile applicare del ghiaccio dalle 3 alle 5 volte al giorno dai 10 ai 20 minuti per volta per favorire l’analgesia della zona.
C’è da sottolineare come l’utilizzo del ghiaccio, a differenza delle comuni credenze, non sia efficace nella riduzione del gonfiore ma bensì abbia più un effetto puramente analgesico.
A seconda della tipologia di operazione a cui si va incontro ci sono indicazioni e raccomandazioni che vanno rispettate nel primo periodo post-operatorio.
Il trattamento riabilitativo si compone di 5 fasi:
- nella prima, appena post-operatoria è consigliata la mobilizzazione e il recupero del ROM precocemente, nei limiti della tollerabilità, poiché questa è in grado di ridurre il rischio di complicazioni, migliorare la funzionalità nel breve termine e aumentare la soddisfazione del paziente.
Sempre in questa fase quando la ferita è guarita (dopo la seconda o terza settimana) si può procedere con il trattamento della cicatrice.
Viene, inoltre, prestata attenzione fin dal principio al ripristino di un corretto schema del passo al fine di aumentare l’autonomia e la capacità di deambulazione del soggetto;
- nella seconda, il percorso fisioterapico vede come focus principale l’attivazione e il reclutamento corretto e quanto più selettivo possibile di tutta la muscolatura dell’anca e del core addominale attraverso la somministrazione di esercizi via via più impegnativi;
- nella terza e quarta, vengono introdotte attività di rieducazione neuromuscolare per specifiche per l’equilibrio e sessioni di esercizio terapeutico per il ristoro della forza degli arti inferiori, prima in maniera selettiva sui muscoli deficitari ed infine con un’ottica più globale con focus sul benessere generale del paziente, come ad esempio affondi e squat.
- nella quinta e ultima fase, il focus viene posto sull’aumento delle capacità aerobiche, l’endurance muscolare e l’introduzione delle attività sportive rilevanti per la persona.
Prognosi
Come detto precedentemente in base al tipo di paziente e al tipo di approccio chirurgico utilizzato la prognosi può essere differente.
I tempi di recupero in generale sono piuttosto brevi (3-4 mesi) e già dopo un giorno il paziente può raggiungere la stazione eretta, cominciare a deambulare e a intraprendere la riabilitazione.
Nelle prime fasi, almeno fino a 3-4 settimane, è opportuno l’utilizzo delle stampelle per una migliore deambulazione e che verranno man mano eliminate in base al decorso clinico del singolo paziente.
Il periodo più intenso della fisioterapia va dalle 3 alle 8 settimane, dove il paziente acquisterà sempre di più la sua autonomia e indipendenza nello svolgimento delle attività di vita quotidiane e dopo quel periodo potrà tornare alle sue precedenti attività lavorative.
Inoltre c’è da ricordare che con le nuove protesi che utilizzano materiali sempre più resistenti e funzionali, raggiungendo notevoli livelli di stabilità, resistenza meccanica e osteointegrazione.
L’emivita della nuova protesi è di circa 25 anni e quindi il paziente difficilmente dovrà subire ulteriori interventi chirurgici di sostituzione.
Bibliografia:
- Slavković N, Vukašinović Z, Baščarević Z, Vukmanović B. [Total hip arthroplasty]. Srp Arh Celok Lek. 2012 May-Jun
- Fortin PR, Clarke AE, Joseph L, et al. Outcomes of total hip and knee replacement: preoperative functional status predicts outcomes at six months after surgery. Arthritis Rheum. 1999
- Matheis, C., Stoggl, T. (2018) Strength and mobilization training within the first week following total hip arthroplasty. Journal of Bodywork & Movement Therapies
- Su, R., Feng, W., Liu, X., Song, Y., Xu, Z., & Liu, J. (2021). Early rehabilitation and periprosthetic bone environment after primary total hip arthroplasty: A randomized controlled trial. Orthopedic Surgery